করোনারি হৃদরোগের প্রচলিত চিকিৎসা, সীমাবদ্ধতা ও ঝুঁকি
একুশে টেলিভিশন
প্রকাশিত : ১১:২৬ এএম, ২০ আগস্ট ২০২৩ রবিবার
পুঁজিবাদের বিশ্বায়নে আমাদের দৃষ্টিভঙ্গি আমূল পাল্টে গেছে। অধিকাংশ মানুষের চিন্তা এখন একটাই-টাকার পেছনে ছোটো। শুধু ছোটো আর ছোটো। কিন্তু সম্পদ আর ভোগের পেছনে এভাবে দৌড়াতে গিয়ে মানুষ সবচেয়ে বেশি অবিচার করে তার স্বাস্থ্যের ওপর। জীবনের একটা পর্যায়ে পৌঁছে শরীর যখন বেঁকে বসে, তখন আর কিছুই করার থাকে না। একদিন যে সম্পদের পেছনে লাগামহীন ছুটতে গিয়ে সে নিজের স্বাস্থ্যহানি ঘটিয়েছিল, তা পুনরুদ্ধার করতে গিয়ে ব্যয় হয়ে যায় তার বহু কষ্টে অর্জিত অর্থসম্পদ। আর পরিণত জীবনে স্বাস্থ্যহানির অন্যতম প্রধান কারণ হৃদরোগ।
এ অধ্যায়ে আমরা করোনারি হৃদরোগ নির্ণয়ের উপায়, এ রোগের প্রচলিত চিকিৎসাপদ্ধতি এবং এর সীমাবদ্ধতাগুলো সম্বন্ধে জানব।
কিছু শারীরিক উপসর্গ ও পরীক্ষা-নিরীক্ষার মাধ্যমে করোনারি হৃদরোগ সহজেই নির্ণয় করা যায়। এসব পরীক্ষা-নিরীক্ষার মধ্যে কিছু সহজলভ্য ও স্বল্প ব্যয়ে করা যায়। আবার কিছু বেশ ব্যয়বহুল ও ঝুঁকিপূর্ণ।
সহজলভ্য এবং তুলনামূলক স্বল্প ব্যয়ে করা যায় এমন পরীক্ষাগুলো হচ্ছ- ইসিজি(ইলেক্ট্রোকার্ডিওগ্রাম)
কার্ডিয়াক এনজাইম্স (যেমন : ট্রপোনিন) ইটিটি (এক্সারসাইজ টলারেন্স টেস্ট) ইকোকার্ডিওগ্রাম।
ঝুঁকিপূর্ণ ও ব্যয়বহুল পরীক্ষার মধ্যে রয়েছে- করোনারি এনজিওগ্রাম (সিএজি), প্রচলিত পদ্ধতিতে এনজিওগ্রাম, সিটি এনজিওগ্রাম, থেলিয়াম আপটেক টেস্ট বা মায়োকার্ডিয়াল পারফিউশন স্ক্যান।
কেউ যখন বুকে ব্যথা অনুভব করেন তখন চিকিৎসক যদি মনে করেন যে, এটি হৃদরোগজনিত ব্যথা হতে পারে তবে সর্বপ্রথম তিনি রোগীকে একটি ইসিজি করার পরামর্শ দেন। ইসিজি হলো করোনারি হৃদরোগ নির্ণয়ের একটি প্রাথমিক পরীক্ষা।
৫০শতাংশ ক্ষেত্রে ইসিজিতে কিছু পরিবর্তন লক্ষ করা যায়, যা দেখে শনাক্ত করা যায়- রোগী করোনারি হৃদরোগে ভুগছেন কিংবা তার হার্ট অ্যাটাক হয়েছে। আবার প্রায় ৫০ শতাংশ ক্ষেত্রে হৃদরোগ থাকার পরও ইসিজিতে কোনো পরিবর্তন পাওয়া যায় না। তখন রক্ত পরীক্ষার মাধ্যমে কার্ডিয়াক এনজাইম্স যেমন: ট্রপোনিন-এর মাত্রা দেখা হয়। রক্তে এর মাত্রাধিক্য দেখে বোঝা যায় হার্ট অ্যাটাক হয়েছে কিনা।
কিছু রোগী আছেন যারা বিশ্রামের সময় বুকে কোনো ব্যথা অনুভব করেন না; কিন্তু যখন সিঁড়ি ভাঙেন কিংবা পরিশ্রমের কাজ করেন বা জোরে হাঁটেন তখন বুকে ব্যথা অনুভব করেন। তাদের ক্ষেত্রে করা হয় ইটিটি। আর হার্টের কর্মক্ষমতা বোঝার জন্যে যে পরীক্ষা, সেটি হলো ইকোকার্ডিওগ্রাম। এর মাধ্যমে হার্ট অ্যাটাকের পরে কিংবা স্বাভাবিক অবস্থায়ও হৃৎপিন্ডের কর্মক্ষমতা বোঝা যায়। এই পরীক্ষা-নিরীক্ষাগুলো সহজলভ্য এবং তুলনামূলক স্বল্প ব্যয়ে করা সম্ভব।
অন্যদিকে করোনারি এনজিওগ্রাম ও মায়োকার্ডিয়াল পারফিউশন স্ক্যান হলো অপেক্ষাকৃত ব্যয়বহুল পরীক্ষা। করোনারি এনজিওগ্রামে রোগীর হাত কিংবা ঊরুর শিরাপথে ইনজেকশনের মাধ্যমে এক ধরনের তরল রঞ্জক পদার্থ প্রবেশ করানো হয়, তারপর উচ্চ ক্ষমতাসম্পন্ন গামা ক্যামেরার মাধ্যমে দেখা হয় তার করোনারি ধমনীতে ব্লকেজের পরিমাণ কতটুকু। এ পুরো প্রক্রিয়াটির ভিডিওচিত্র দেখে কার্ডিওলজিস্টরা অনুমানের ভিত্তিতে ব্লকেজের পরিমাণ নির্ধারণ করেন। প্রচলিতভাবে এনজিওগ্রাম বলতে আমরা যা বুঝি তা মূলত এটাই।
প্রচলিত এই পদ্ধতিতে এনজিওগ্রাম করার কিছু সীমাবদ্ধতা আছে। রক্তনালীকে ছিদ্র করে তার ভেতরে রঞ্জক পদার্থ প্রবেশ করানো হয় বলে এখান থেকে রক্তক্ষরণ হতে পারে, রক্তচাপ কমে যাওয়ার আশঙ্কা থাকে। এ-ছাড়াও যাদের বয়স বেশি, যারা কিডনি-জটিলতায় ভুগছেন তাদের ক্ষেত্রেও এ পদ্ধতি ঝুঁকিপূর্ণ।
তাই এসব ক্ষেত্রে ঝুঁকি এড়ানোর জন্যে সিটি এনজিওগ্রামের পরামর্শ দেয়া হয়। কিন্তু কিডনি রোগী এবং যাদের হার্ট রেট তুলনামূলক বেশি কিংবা অনিয়মিত- এসব বিচারে সিটি এনজিওগ্রামও পুরোপুরি ঝুঁকিমুক্ত নয়।
এ-ছাড়াও আছে থেলিয়াম আপটেক টেস্ট বা মায়োকার্ডিয়াল পারফিউশন স্ক্যান। হার্ট অ্যাটাকের পর হৃৎপিন্ডের যে মাংসপেশিগুলো ক্ষতিগ্রস্ত হয়, তার কর্মক্ষমতা কতটুকু অটুট আছে সেটি বোঝার জন্যে এই পরীক্ষাটি করা হয়। এটি অত্যন্ত ব্যয়বহুল এবং ঝুঁকিপূর্ণ।
গত কয়েক দশকের তুলনায় করোনারি হৃদরোগের অত্যাধুনিক বিভিন্ন চিকিৎসা এখন সত্যিই অনেক সহজলভ্য। কিন্তু আজ পর্যন্ত এমন কোনো ওষুধ বা স্বীকৃত চিকিৎসাপদ্ধতি আবিষ্কৃত হয় নি, যা দিয়ে ধমনীর ব্লকেজ পুরোপুরি ধুয়ে-মুছে পরিষ্কার করে ফেলা সম্ভব।
প্রচলিত চিকিৎসাব্যবস্থায় হৃদরোগীদের যে-সব ওষুধ সেবন করার পরামর্শ দেয়া হয়, তার মধ্যে তিন ধরনের ওষুধ খুবই গুরুত্বপূর্ণ। প্রথমত, ব্যথা কমানোর ওষুধ। হৃদরোগীদের পকেটে বা ব্যাগে সবসময় একটি স্প্রে জাতীয় ওষুধ (নাইট্রোগ্লিসারিন) রাখার পরামর্শ দেন চিকিৎসকেরা। প্রয়োজন হলে অর্থাৎ বুকে ব্যথা বা চাপ অনুভূত হলে তারা এটি ব্যবহার করে থাকেন। এ-ছাড়া ট্যাবলেট আকারেও এ ওষুধটি হৃদরোগীরা প্রতিদিন সেবন করেন। এর কিছু পার্শ্বপ্রতিক্রিয়া রয়েছে। যেমন: এটি রক্তচাপ কমিয়ে দিতে পারে, কারো কারো মাথাব্যথা হতে পারে।
দ্বিতীয়ত, রক্ত জমাটবদ্ধতা রোধের জন্যে এন্টি-প্লেটলেট জাতীয় ওষুধ। যেমন: এসপিরিন, ক্লোপিডগ্রেল। তবে এগুলোরও কিছু পার্শ্বপ্রতিক্রিয়া হতে পারে। এই ওষুধগুলো পরিপাকতন্ত্রে ক্ষত তৈরি করতে পারে এবং সেখান থেকে রক্তক্ষরণ হতে পারে।
তৃতীয়ত, রক্তে কোলেস্টেরলের মাত্রা কমানোর ওষুধ। যেমন: স্ট্যাটিন ও ফাইব্রেট। দীর্ঘমেয়াদি সেবনে এ ওষুধগুলো মাংসপেশির ব্যথা ও দুর্বলতা এবং লিভারের সমস্যার কারণ হতে পারে।
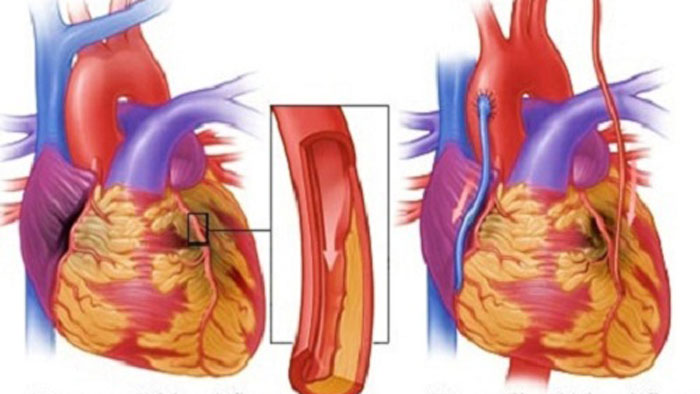
ব্যয়বহুল এসব ওষুধ খাওয়ার পরও কি ব্লকেজের বৃদ্ধি থেমে থাকছে? তা তো থাকছেই না, বরং বেশিরভাগ সময়ই তা বাড়তে বাড়তে এমন পর্যায়ে চলে যায় যে তখন প্রয়োজন হয় ইন্টারভেনশন ও সার্জিক্যাল চিকিৎসার। ইন্টারভেনশন হলো এনজিওপ্লাস্টি বা স্টেন্টিং (রিং পরানো) আর সার্জিক্যাল চিকিৎসা হচ্ছে বাইপাস অপারেশন।
এনজিওগ্রাম করে ধমনীতে ব্লকেজের পরিমাণ নির্ধারণ করা হয়। তারপর রোগীর শারীরিক অবস্থা ও ব্লকেজের পরিমাণ অনুসারে এনজিওপ্লাস্টি বা বাইপাস সার্জারি করার সিদ্ধান্ত নেয়া হয়। ধমনীর যে অংশে কোলেস্টেরল জমে ব্লকেজ ও রক্ত চলাচলে প্রতিবন্ধকতার সৃষ্টি হয়েছে, সে জায়গাটিকে প্রসারিত করার একটি পদ্ধতি হচ্ছে এনজিওপ্লাস্টি।
এনজিওপ্লাস্টি মূলত দু-ধরনের। একটি হচ্ছে বেলুনিং অর্থাৎ ধমনীর যে জায়গায় ব্লকেজ রয়েছে, সেখানটায় ক্যাথেটারের (লম্বা সরু তার) সাহায্যে একটি বেলুন প্রবেশ করানো হয়, তারপর সে বেলুনটিকে ফুলিয়ে সেই জায়গাটিকে প্রসারিত করা হয়। ইদানীং এটি খুব কমই করা হয়ে থাকে।
দ্বিতীয়টি অর্থাৎ বর্তমানে সবচেয়ে বেশি ব্যবহৃত পদ্ধতিটি হচ্ছে স্টেন্টিং বা রিং পরানো। এ পদ্ধতিতে আগের মতোই ক্যাথেটারের সাহায্যে বেলুন ঢুকিয়ে ধমনীর সংকুচিত অংশটিকে প্রসারিত করা হয়। তারপর একটি স্টেন্ট বা ধাতব রিং প্রবেশ করিয়ে সেটি ওখানে স্থাপন করা হয়, যাতে তা ধমনীকে প্রসারিত করে রাখে এবং রক্তপ্রবাহ থাকে স্বাভাবিক।
কিছু গবেষণায় দেখা গেছে, ধমনীর যে জায়গায় রিং পরানো হয়, পরবর্তীতে কখনো কখনো একই জায়গায় পুনরায় ব্লকেজ তৈরি হতে পারে (Re-stenosis)। এর পরিপ্রেক্ষিতে বিজ্ঞানীরা ভাবলেন, যদি রিং-এর গায়ে কিছু ওষুধ লাগিয়ে দেয়া যায় তবে এই পুনঃব্লকেজ প্রতিরোধ করা যেতে পারে। এটাই মেডিকেটেড স্টেন্ট। অর্থাৎ রিং দু-ধরনের : মেডিকেটেড এবং নন-মেডিকেটেড। স্বাভাবিকভাবেই দামও ভিন্ন।
এখন প্রশ্ন, স্টেন্টিং করা হয় কাদের? এটি করা হয় সাধারণত যাদের একটি করোনারি ধমনীতে ব্লকেজের পরিমাণ ৭০-৮০শতাংশ কিংবা যাদের দুটি করোনারি ধমনীতে ৫০-৬০শতাংশ ব্লকেজ এবং একটিতে ৮০শতাংশ ব্লকেজ, তাদের শুধু ৮০শতাংশ বলক্ড ধমনীতেই স্টেন্টিং করা হয়। এ-ছাড়া যাদের বাইপাস সার্জারি করা হয়েছে কিন্তু সেই বাইপাস-রক্তনালীর ভেতরেই আবার ব্লকেজ তৈরি হয়েছে, সেটিকে প্রসারিত করার জন্যেও স্টেন্টিং করা হয়ে থাকে।
স্টেন্টিং করার পরও যাদের পুনরায় ব্লকেজ হচ্ছে কিংবা যে-সব রোগীর স্টেন্টিং করা সম্ভব নয়, তাদের পরামর্শ দেয়া হয় বাইপাস অপারেশনের। অর্থাৎ যাদের ব্লকেজের পরিমাণ বেশি—দুটো করোনারি ধমনীতেই একাধিক ব্লকেজ বা যে-কোনো একটি ধমনী থাকে পুরোপুরি বন্ধ। বাইপাস অপারেশনে ব্লকেজের স্থানটিতে কিছুই করা হয় না; বরং শরীরের অন্যত্র থেকে একটি রক্তনালী নিয়ে হৃৎপিন্ডের দুই প্রান্তে লাগিয়ে দেয়া হয়। যার মাধ্যমে বিকল্প পথে হৃৎপিন্ডের বিভিন্ন স্থানে রক্ত পৌঁছে যায়।
এনজিওপ্লাস্টি ও বাইপাস এখন বেশ প্রচলিত হয়ে উঠলেও, এগুলোর সার্বিক প্রক্রিয়াটি আদতে তত সহজ নয়; বরং ঝুঁকিপূর্ণ। এদের কিছু তাৎক্ষণিক ঝুঁকি যেমন রয়েছে, তেমনি রয়েছে সুদূরপ্রসারী ঝুঁকিও।
প্রথমত, স্টেন্টিং করার সময় রোগীর হার্ট অ্যাটাক পর্যন্ত হয়ে যেতে পারে। দ্বিতীয়ত, যে রক্তনালীর মধ্য দিয়ে ক্যাথেটার ঢোকানো হয় সেখান থেকে অতিরিক্ত রক্তক্ষরণের সম্ভাবনা থাকে। ফলে আকস্মিকভাবে রক্তচাপ বেশ কমে যেতে পারে। সবচেয়ে বিপজ্জনক ঘটনা ঘটতে পারে- যদি বেলুন ছিঁড়ে যায় কিংবা স্টেন্ট হঠাৎ চুপসে যায় (Sudden Stent Closure)। এ-ক্ষেত্রে রক্ত চলাচল পুরোপুরি বন্ধ হয়ে গিয়ে রোগী হার্ট অ্যাটাকের শিকার হতে পারেন। এমন ঘটনা একেবারে দুর্লভ নয়।
এনজিওপ্লাস্টির কিছু দূরপ্রসারী ঝুঁকিও রয়েছে। যেমন : রক্ত চলাচলের সময় রক্তকণিকাগুলো স্টেন্ট লাগানো অংশটিতে বাধাপ্রাপ্ত হয়। ধীরে ধীরে সেখানে রক্ত জমাট বাঁধতে থাকে। সেই জমাটবদ্ধ রক্ত (Blood Clot) কখনো ছুটে গিয়ে অন্য রক্তনালীকে ব্লক করে দিতে পারে। এভাবে মস্তিষ্কের রক্তনালী আক্রান্ত হয়ে ঘটে যেতে পারে স্ট্রোকের মতো দুর্ঘটনা।
এ-ছাড়াও এনজিওপ্লাস্টি করার তিন মাসের মধ্যে এক-তৃতীয়াংশ রোগীর ধমনীতে পুনরায় ব্লকেজ তৈরি হয়। গবেষণা মতে, দুই বছরের মধ্যে ২০শতাংশ রোগীর আবার স্টেন্টিং কিংবা বাইপাসের প্রয়োজন পড়ে। আর বাইপাস অপারেশনের ঝুঁকি তো স্বাভাবিকভাবেই এনজিওপ্লাস্টির চেয়ে বেশি। বুকের পাঁজর কেটে, কৃত্রিম মেশিনের সাহায্যে হৃৎপিন্ড ও ফুসফুস কয়েক ঘণ্টা সচল রেখে অপারেশন করা হচ্ছে—এটুকু চিন্তা করতেই কোনো কোনো রোগী অপারেশন টেবিলেই হার্ট অ্যাটাক করে বসেন!
এ-ছাড়াও অপারেশনের ক্ষতস্থানে দীর্ঘমেয়াদি ইনফেকশন হতে পারে। আর এসব রোগীর একটি বড় অংশই একবছরের মধ্যে আবার বুকে ব্যথা অনুভব করে থাকেন। পাঁচ থেকে ১০ বছরের মধ্যে তাদের বিকল্প ধমনীতেও ব্লকেজ তৈরি হওয়ার আশঙ্কা দেখা দেয়।
সবচেয়ে ভয়াবহ ঘটনা যা ঘটে তা হলো, যাদের বাইপাস অপারেশন হয়েছে তারা প্রতি পদক্ষেপে চিন্তা করতে থাকেন- এই বুঝি আমার হার্টের কোনো ক্ষতি হয়ে গেল। এভাবে তিনি প্রায় সারাক্ষণই এক অজানা আতঙ্কে তটস্থ থাকেন।
সার্বিক বিবেচনায় এনজিওপ্লাস্টি বা বাইপাস সার্জারি- কোনোটিই করোনারি হৃদরোগের স্থায়ী চিকিৎসা নয়। রোগীকে এসব চিকিৎসার পরামর্শ দেয়া হয় বটে, কিন্তু এগুলো আদতে হৃদরোগের উপসর্গ দূর করার তাৎক্ষণিক উপায় মাত্র। উপরন্তু এসব চিকিৎসাপদ্ধতি যেমন ঝুঁকিপূর্ণ তেমনই ব্যয়বহুল।
এখন প্রশ্ন হলো, এমন ব্যয়বহুল আর ঝুঁকিপূর্ণ চিকিৎসাব্যবস্থা কি আসলেই একজন হৃদরোগীকে সম্পূর্ণ সুস্থ কিংবা কমবেশি আগের মতোই পূর্ণ কর্মক্ষম করে তুলতে পারছে? অধিকাংশ ক্ষেত্রেই এর উত্তর হলো ‘না’। কারণ মূল সমস্যার সমাধান না করে সমস্যাকে ধামাচাপা দিতে গেলে যা হয়, এখানেও তা-ই ঘটে।
খোদ পাশ্চাত্যেই গবেষণায় দেখা গেছে, চিকিৎসার পর রোগীকে করোনারি ব্লকেজের কারণ ও পুনঃব্লকেজ প্রতিরোধের ব্যাপারে খুব ভালোভাবে সচেতন করা হয় না। ফলে বেশিরভাগ রোগীই স্টেন্টিং কিংবা অপারেশনের পর তার পুরনো জীবন-অভ্যাসে ফিরে যান এবং আবারও আক্রান্ত হন ব্লকেজসহ হৃদযন্ত্রের নানা জটিলতায়। ফলে যে ধমনীতে স্টেন্টিং করা হয়েছে সেটিতে বা বাইপাস করা ধমনীতেই আবার ব্লকেজ দেখা দেয় এবং বছর কয়েকের মধ্যেই রোগী আবার বুকের ব্যথা নিয়ে চিকিৎসকের শরণাপন্ন হন।
এ-ছাড়াও করোনারি হৃদরোগের ক্ষেত্রে রোগীর মানসিক চাপ ও দুশ্চিন্তা অন্যতম প্রধান অনুঘটক, যার কোনো সমাধান হৃদরোগের প্রচলিত চিকিৎসাব্যবস্থায় নেই। আর ওষুধ, এনজিওপ্লাস্টি কিংবা বাইপাস সার্জারি- এর কোনোটি দিয়েই পুনঃব্লকেজ প্রতিরোধ করা যায় না।
এর কারণ কী? এমন ব্যয়বহুল স্টেন্টিং, বাইপাস অপারেশন আর রক্তের কোলেস্টেরল কমানোর ওষুধও কেন এই ব্লকেজ তৈরির প্রক্রিয়া বন্ধ করতে পারছে না? উত্তর একটাই- হৃদরোগের সূত্রপাত যে-সব কারণে সেদিকে প্রয়োজনীয় মনোযোগ কেউ দিচ্ছেন না। না চিকিৎসক, না রোগী, না রোগীর আত্মীয়- কেউই না।
বাইপাস অপারেশনের মতো এখানেও মূল সমস্যাটিকেই বার বার বাইপাস করা হচ্ছে। যেমন, টাইফয়েড ম্যালেরিয়া বা যে-কোনো সংক্রমণের কারণে জ্বর হতে পারে। এ-ক্ষেত্রে জ্বরটা কিন্তু রোগ নয়, রোগের একটি উপসর্গ মাত্র। প্যারাসিটামল খাইয়ে রোগীর জ্বর কমানো হচ্ছে ঠিকই; কিন্তু জ্বর কী কারণে হয়েছে, সেটি নির্ণয় না করে জ্বরের যত রকম চিকিৎসাই করা হোক, রোগী কখনোই পুরোপুরি সেরে উঠবে না। হৃদরোগ চিকিৎসার ক্ষেত্রেও মূলত এ ব্যাপারটিই ঘটছে। ফলে যা হওয়ার তা-ই হচ্ছে। হৃদরোগীরা ঘুরেফিরে একই রোগচক্রের মধ্যে ঘুরপাক খাচ্ছেন।
লেখাটি ডা. মনিরুজ্জামান ও ডা. আতাউর রহমান এর লেখা "এনজিওপ্লাস্টি ও বাইপাস সার্জারি ছাড়াই হৃদরোগ নিরাময় ও প্রতিরোধ" শীর্ষক বই থেকে নেয়া।
এমএম//
